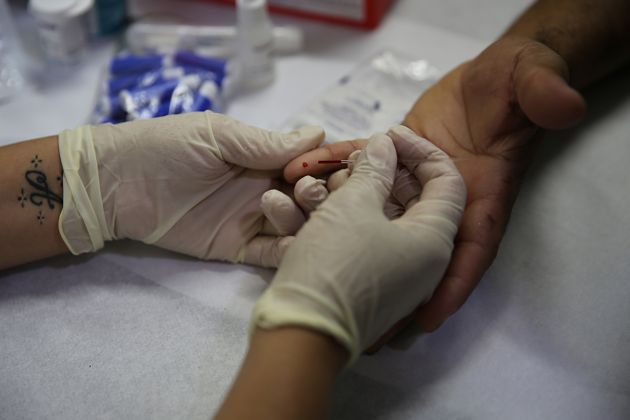
Cent quatre-vingt-cinq millions de personnes seraient aujourd’hui infectées par le virus de l’hépatite C dans le monde. Les maladies du foie liées à ce virus provoqueraient chaque année le décès de quelque 350 000 personnes. Le début de l’année 2014 marque un tournant en matière de lutte contre cette pandémie. En Belgique, un plan Hépatite C a été adopté le 5 mai dernier par l’ensemble des ministres de la Santé. Dans le même temps, de nouveaux traitements pour lutter contre ce virus sont lancés sur le marché. Le point sur ces actualités avec le docteur Jerry Wérenne, administrateur du Réseau Hépatite C de Bruxelles et directeur médical du projet Lama.
Alter Échos : L’hépatite C n’est pas une maladie très connue, quelle est la situation de la maladie?
Jerry Wérenne : Il n’y a pas beaucoup de données épidémiologiques précises et fiables. On estime qu’une personne sur cent est contaminée en Belgique. À l’échelle mondiale, la prévalence augmente et la mortalité aussi. Concernant Bruxelles, nos chiffres datent d’il y a quelques années, mais on peut imaginer que c’est également en progression.
Il est possible qu’un certain relâchement dans la protection contre le virus de l’immunodéficience humaine (VIH) – s’il n’a pas forcément provoqué une augmentation des infections au VIH parce que les traitements actuels permettent d’éviter de nouvelles infections – ait pu permettre à l’hépatite C de progresser. Chez les usagers de drogues, les mesures de réduction des risques habituellement utilisés contre le VIH (« un shoot, une seringue ») ne sont absolument pas suffisantes pour les protéger contre l’hépatite C.
Aujourd’hui, la mortalité due au virus de l’hépatite C (VHC) est plus importante que celle du sida. Or les moyens pour lutter contre sont nettement inférieurs, que ce soit en matière de prévention ou de traitements.
A.É. : Quels sont les principaux groupes à risque concernés par le virus de l’hépatite?
J.W. : Il y a trois principaux groupes. Tout d’abord les personnes qui ont reçu une transfusion ou subi certaines interventions médicales avant que le virus ne soit identifié, en 1989. À partir de 1992, une stratégie de dépistage sur les échanges sanguins a été lancée. Théoriquement ce type d’infection ne se produit plus, donc ce groupe est en réduction. Mais il reste important et beaucoup de personnes n’ont pas encore été détectées. Le deuxième groupe, très important, est celui des usagers de drogues, principalement par voie intraveineuse, mais pas seulement. On pense que le partage de matériel de sniff pourrait aussi être concerné. On évalue que ce groupe correspond à 70-80% des nouvelles contaminations. Enfin, les hommes qui ont des relations sexuelles avec des hommes sont un groupe émergent dans la connaissance épidémiologique.
A.É. : Un des objectifs du plan est de déployer le dépistage chez les groupes cibles. Qu’en est-il aujourd’hui?
J.W. : Nous connaissons la sérologie d’à peu près 60% de nos patients. On n’arrive pas à dépister tout le monde. Ce sont des personnes fortement désinsérées. Parfois on ne les voit qu’une fois, parfois il y a des difficultés linguistiques, ou des problèmes administratifs à résoudre avant. Il faut aussi respecter le consentement des personnes. Les refus ne sont pas très fréquents, mais cela peut prendre du temps de les amener à accepter ce dépistage.
A.É. : Est-il possible d’envisager un dépistage qui ne soit pas fait par un médecin?
J.W. : Les tests rapides d’orientation diagnostique sont aujourd’hui en discussion. Ils sont validés scientifiquement, mais pas encore officialisés au plan administratif. Cela pourrait être utile effectivement si ces personnes sont bien formées. Car un test qui se fait « en direct » peut être différent à gérer au niveau émotionnel. Cela écourte le temps d’attente, cela rapproche la confrontation avec la réalité.
A.É. : Vous avez participé à l’élaboration du plan Hépatite C, quelles sont vos réactions par rapport à ce plan?
J.W. : Nous avons été sollicités à partir de début 2013 par le SPF Santé publique. On peut se réjouir qu’il y ait eu une consultation, même si l’on peut aussi regretter qu’elle n’ait pas été plus large. Au départ, cela devait s’appeler « les stratégies concertées de lutte contre l’hépatite C » (à l’instar de ce qui existe pour le VIH/sida, NDLR).
Les grandes lignes du plan sont intéressantes. Même s’il y a lieu d’approfondir le travail et d’affiner certaines choses. Il me paraît important de nous appuyer sur toutes les réactions, réflexions, pratiques et recherches qui ont été menées dans le cadre de la lutte contre le VIH/sida, qui a été un révélateur d’une série de problèmes sociétaux latents. Par exemple, la question de la collaboration entre les acteurs, à l’intérieur de l’hôpital ou entre l’hôpital, la première ligne et les acteurs concernés. Nous avons défendu bec et ongles la place des acteurs de première ligne et des acteurs à bas seuil quant à l’attention à porter aux caractéristiques particulières des principaux groupes à risque. Ce qui brouille un peu les pistes, aujourd’hui, c’est l’arrivée de nouveaux traitements…
A.É. : Justement, ces nouveaux traitements, ils sont considérés comme révolutionnaires, mais aussi comme très coûteux…
J.W. : Ils sont un grand pas en avant. Ce sont des traitements beaucoup plus simples, plus efficaces. Par contre il y a un gros obstacle : les prix annoncés sont énormes. Les coûts de développement et de production sont peu élevés, mais le prix d’un traitement serait aussi élevé qu’une transplantation hépatique, qui est une issue potentielle d’une hépatite C non traitée. Donc même si la possibilité théorique d’éradiquer la maladie existe, il est clair qu’il faut amplifier la prévention et la réduction des risques via des dispositifs spécifiques.
A.É. : À quels types de dispositifs pensez-vous?
J.W. : Je pense aux traitements de substitution, à la distribution de matériel stérile, mais aussi à tout un processus d’éducation de l’usager. On s’intéresse actuellement à un protocole développé en France, Aerli (accompagnement et éducation aux risques liés à l’injection). Il s’agit d’approfondir avec l’usager le dialogue sur ses pratiques d’injection, de créer un espace d’échanges autour de cela, éventuellement de l’observer en direct pour voir s’il fait cela correctement. Cela permet à l’usager d’améliorer ses pratiques d’injection, mais aussi de prendre de la distance par rapport à sa pratique, de mettre des mots dessus. Il nous faudrait un minimum d’assurance au niveau légal pour pouvoir développer un protocole expérimental.
Mais avant tout, il faut savoir qu’il existe à l’heure actuelle en Belgique une pénurie de matériel d’injection gratuit pour les usagers. Avant d’essayer d’implémenter des dispositifs innovants, la base serait d’avoir accès à ce matériel.
Le 5 mai dernier le plan Hépatite C 2014-2019 a été adopté en conférence interministérielle. Un ultime petit legs des ministres de la Santé sortants à leurs successeurs… Car les prochains exécutifs seront tenus de le développer et de l’implémenter. Dans un délai de quatre mois après son adoption, chaque autorité concernée devra en effet remettre un « plan d’implémentation » définissant son implication par rapport aux grandes lignes du plan.
Les principaux objectifs poursuivis sont : réduire les contaminations, améliorer la détection (50% des porteurs du virus ignoreraient aujourd’hui leur séropositivité), la prise en charge et la qualité de vie des patients.
Parmi les recommandations du plan, épinglons :
- l’information et la sensibilisation des groupes les plus exposés;
- la formation des acteurs psycho-médico-sociaux, et particulièrement les médecins généralistes, en matière de prévention et de dépistage;
- l’élaboration d’une stratégie nationale de dépistage en direction des groupes cibles;
- le développement d’un réseau d’expertise VHC afin de favoriser une prise en charge multidisciplinaire du patient;
- le renforcement du rôle des acteurs associatifs et psychomédicaux pour mieux répondre aux besoins spécifiques de certains groupes de patients; le renforcement des synergies entre ces acteurs et les centres qui prennent en charge ces patients.
Le plan a été élaboré en collaboration avec des professionnels de la santé spécialisés en gastro-entérologie et en hépatologie, des médecins associés aux centres de référence sida, des représentants de centres de traitement des assuétudes, des associations de patients, etc. Un ensemble d’acteurs qui seront amenés à participer à son évaluation.
De nouveaux traitements luttant contre le virus de l’hépatite C devraient révolutionner le traitement de cette maladie virale. Mais à quel prix?
Les traitements utilisés jusqu’ici (principalement la bithérapie peginterféron et ribavirine) ont un taux de succès thérapeutique qui varie entre 50 et 75% et sont associés à une panoplie d’effets secondaires. Il y a peu, une vague d’espoir est née. De nouveaux remèdes viennent de faire leur apparition sur le marché; d’autres sont sur le point d’être lancés. Parmi eux, le sofosbuvir, mis au point par le laboratoire américain Gilead. Ces antiviraux à action directe font parler d’eux. Avec un taux de succès thérapeutique qui avoisine les 90% et des effets secondaires quasiment inexistants, les avantages de ces traitements sont indéniables. Certains vont jusqu’à imaginer l’éradication de la maladie.
Mais il y a un bémol. Et de taille. Le prix du médicament. « Bien que ces nouvelles molécules permettent d’améliorer la qualité de vie des personnes infectées par le VHC et d’augmenter le nombre de guérisons, leur prix les mettra hors de portée de la plupart des personnes qui en ont besoin », soulignait en mars dernier Médecins du monde (MDM) dans son plaidoyer intitulé Nouveaux traitements de l’hépatite C : Stratégies pour atteindre l’accès universel.
Gilead prévoit d’appliquer différentes stratégies de commercialisation selon le pays dans lequel il va écouler le traitement. Celui-ci sera vendu à prix fort dans les pays à revenus élevés, tandis qu’il sera « généreusement » bradé dans les pays à revenus intermédiaires. Certains pays à faibles revenus pourront quant à eux avoir recours à des licences volontaires (c’est-à-dire une autorisation d’approvisionnement par des producteurs tiers). Oui mais, concrètement, combien coûtera-t-il ce fameux traitement?
Un comprimé de sofosbuvir sera vendu en France à 905 dollars américains (USD). Soit 76 000 USD par personne pour douze semaines de traitement. En Égypte, un traitement de douze semaines reviendra à 2 000 USD. Selon les calculs de Médecins du monde, le coût de l’administration de sofosbuvir à 55% des personnes atteintes de VHC chronique en France équivaudrait au budget de l’assistance publique des hôpitaux de Paris. En Égypte, le coût du médicament pour l’ensemble de la population touchée par le VHC représenterait cinq fois les dépenses totales de santé publique de l’année 2011… Pourtant, toujours selon l’ONG, le coût de production de ce nouveau remède est estimé à 68-136 USD par personne pour douze semaines de traitement. Cela laisse songeur…
Pour Médecins du monde, il faut aujourd’hui « tirer les leçons de la lutte contre le VIH/sida ». Autrement dit, il faut mettre la pression sur les firmes pharmaceutiques. Oui, mais comment? Dans le cas du VIH/sida, deux stratégies ont été utilisées pour faire baisser les prix des médicaments. En Inde, des actions d’opposition aux brevets, alors jugés « abusifs », ont permis d’accroître la concurrence et de faire baisser les prix. D’autres pays, comme le Brésil ou la Thaïlande, ont émis des licences obligatoires, leur permettant de produire ou d’importer des génériques d’un médicament breveté dans le pays (le producteur tiers doit en contrepartie verser des royalties au détenteur du brevet). Deux stratégies qui pourraient aujourd’hui une nouvelle fois être mobilisées dans le cadre de la lutte contre le VHC. Au risque, pour les pays qui y ont recours, de subir en retour quelques pressions de la part des firmes pharmaceutiques…
Aller plus loin
Alter Échos n°369 du 15.09.2013 : Plan VIH la fin des retours forcés?
Alter Échos n°369 du 15.09.2013 : Parcours urbains, parcours de soins
En savoir plus
Réseau Hépatite C Bruxelles : tél. : 02 506 70 92 – site : http://reseauhepatitec.be – courriel : info@reseauhepatitec.be